Реактивный артрит у ребенка — это воспалительное негнойное суставное заболевание, которое развивается вследствие иммунных нарушений на фоне урогенитальной, респираторной, кишечной инфекций. Основные симптомы поражения суставов: боль в покое и при движениях, припухлость и деформация, покраснение и гиперестезия кожи. Клиника артрита дополняется проявлениями конъюнктивита, уретрита. Диагностический комплекс включает методы визуализации (ультразвуковое и рентгенологическое исследование суставов), лабораторные анализы для определения вида возбудителя. Проводится этиотропная терапия антибиотиками, дополняемая патогенетическими и симптоматическими препаратами.
Общие сведения
Распространенность реактивного артрита у детей достигает 32,7 на 100 тыс. населения (56% от всех вариантов поражения суставов в этом возрасте). У подростков патология встречается чаще — 86,9 случая на 100 тысяч, а ее удельный вес в структуре суставных заболеваний составляет 32%. Мальчики болеют в 9-20 раз чаще девочек. Приведенные данные указывают на значимость реактивного артрита в современной педиатрии и необходимость подбора дифференцированных лечебных тактик для его устранения.

Реактивный артрит у ребенка
Причины
В последнее время изменились подходы к определению этиологической структуры реактивных артритов. Ранее считалось, что заболевание вызвано любой текущей или перенесенной инфекцией, независимо от возбудителя и локализации поражения. Сейчас же врачи выделяют 3 основных группы патогенных микроорганизмов, инфицирование которыми способно привести к негнойному воспалению суставов у ребенка. К ним относят:
- Кишечные инфекции. Такие причины более распространены среди детей младшего возраста. Основными возбудителями являются иерсиния, сальмонелла, кишечная палочка. Возрастает роль шигеллеза и кампилобактериоза. Артрит чаще ассоциируется с персистирующей или затяжной инфекцией, особенно когда ребенок не получает должное лечение.
- Урогенитальные инфекции. Основной возбудитель этой группы — Chlamydia trachomatis. В пубертатном периоде микроорганизм провоцирует до 80% реактивных поражений суставов. Это связано с пандемией хламидиоза в мире, особенностями путей передачи и цикла развития хламидий, затрудняющими лечение.
- Респираторные инфекции. Вызывать реактивный артрит у ребенка могут внутриклеточные паразиты Mycoplasma pneumoniae и Chlamydophila pneumonia, но их доля в общей структуре заболеваемости составляет не более 10%. Они регистрируются во всех возрастных группах.
Патогенез
Механизм развития реактивного артрита у ребенка довольно сложен, включает иммунные и генетические факторы. Некоторые бактерии кишечной и урогенитальной групп способны синтезировать артритогенные пептиды, которые связываются со специфическими Т-лимфоцитами. При этом собственные иммунные клетки активизируются, прикрепляются к синовиальной оболочке и оказывают повреждающее действие, вызывая воспаление сустава.
При персистирующей бактериальной инфекции в организме возрастает количество провоспалительных цитокинов (интерлейкинов и фактора некроза опухолей), что усугубляет поражение суставной сумки. Немаловажную роль играет генетический антиген HLA-B27, который ассоциирован со спондилоартропатиями. Он обнаруживается у 65-80% детей, больных реактивным артритом, и является предиктором тяжелого течения.
Симптомы
Классическим клиническим проявлением реактивного артрита у ребенка служит синдром Рейтера, который характеризуется триадой признаков — уретрит, конъюнктивит, артрит. Если к симптомам присоединяется кератодермия, говорят о тетраде Рейтера. Первые признаки патологии появляются спустя 2-4 недели после начала урогенитальной или кишечной инфекции, но при латентных или персистирующих формах четкий временной интервал не прослеживается.
Острое начало типично для артрита, ассоциированного с бактериями кишечной группы. Сначала у ребенка повышается температура тела до 38-39°С, беспокоят отсутствие аппетита, слабость и сонливость. У многих пациентов патология манифестирует с конъюнктивита и уретрита, а спустя пару дней присоединяются симптомы реактивного артрита. При хламидиозе клиническая картина развивается не так остро, первым симптомом является поражение мочеполового тракта.
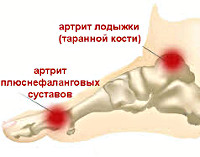
Суставной синдром при реактивном артрите имеет патогномоничные признаки. В основном возникает олигоартрит с вовлечением коленных, голеностопных и межфаланговых сочленений на ногах. Ребенок жалуется на резкую боль, суставы отекают и деформируются, кожа над ними красная и горячая на ощупь. Болевой синдром настолько сильный, что пациент не может опираться на ногу. У 50% детей отмечаются энтезопатии — болезненность при надавливании на кожу в местах прикрепления связок.
Для мальчиков подросткового возраста характерны боли по ходу позвоночника, особенно в поясничном отделе, и дискомфорт в области пяточного бугра при ходьбе. У 5-10% больных младшего возраста заболевание поражает суставы пальцев кистей и стоп, что сопровождается массивным отеком и «сосискообразной» деформацией. Патология сочетается с резкими постоянными болями, гиперемией и гиперестезией кожных покровов.
Осложнения
Если не проводить адекватное лечение артрита, он может перерасти в ювенильный спондилоартрит. Высокий риск наблюдается у мальчиков-подростков, в генотипе которых присутствует антиген HLA-B27. У 1/3 детей с тяжелым течением болезни Рейтера развивается иридоциклит, который опасен ухудшением зрения и даже слепотой. Длительное воспаление уретры у мальчиков осложняется орхитом, простатитом, а у девочек — циститом, вагинитом, цервицитом.
Диагностика
Обследованием занимается врач-педиатр совместно с детским ревматологом. В постановке диагноза помогает тщательный сбор анамнеза для выяснения связи текущих симптомов с перенесенным инфекционным заболеванием. При внешнем осмотре ребенка врач оценивает количество пораженных суставов, их конфигурацию, наличие местных проявлений воспаления. План диагностики при возможном реактивном артрите включает следующие методы:
- УЗИ суставов. При ультразвуковой визуализации вовлеченных сочленений врач видит признаки воспалительного выпота в суставную полость. При длительном течении реактивного процесса обнаруживают утолщение и отечность околосуставных тканей, признаки синовита.
- Рентгенография суставов. На рентгенологическом снимке на начальных стадиях виден отек суставных тканей. По мере прогрессирования болезни визуализируется периостит, кистообразная деформация эпифизов костей. У пациентов подросткового возраста возможно появление остеофитов в месте прикрепления ахиллова сухожилия.
- ЭКГ. Артрит у ребенка требует дифференцировки с острой ревматической лихорадкой, для чего врач анализирует кардиограмму. При наличии отклонений выполняется ультразвуковое сканирование сердца для выявления признаков кардита и повреждений клапанного аппарата.
- Серологические реакции. Для идентификации триггерных инфекций в крови измеряют титры антител к хламидиям (методом РСК или РИФ), кишечным инфекциям (путем реакции непрямой гемагглютинации). При подозрении на хламидиоз ценную информацию дает антигенный анализ соскоба уретры и конъюнктивы.
- Микробиологическая диагностика. Бактерии урогенитальной группы определяются при микроскопии мазков из уретры после специальной окраски. У девочек дополнительно берут мазок из влагалища. Обязательно проводится бактериологический посев мочи и кала на питательные среды.
Общеклинические исследования имеют вспомогательное значение. На активность воспалительного процесса указывают лейкоцитоз, повышение СОЭ до 40-45 мм/час, возрастание уровня С-реактивного белка. Чтобы исключить другую этиологию суставного поражения, исследуют уровень мочевой кислоты, показатели функций почек и печени. Для дифференцировки ювенильного ревматоидного и реактивного артритов назначается анализ на ревматоидный фактор.
Лечение реактивного артрита у детей
Консервативная терапия
Лечение ребенка, страдающего реактивным артритом, проводится преимущественно амбулаторно, но тяжелые и распространенные формы поражения требуют госпитализации в профильный стационар. До стихания суставных болей показан охранительный режим с ограниченной двигательной активностью. Диета без особенностей. Терапия заболевания состоит из 3 компонентов:
- Этиотропное лечение. При хламидийной инфекции используются антибиотики макролиды, подросткам старше 12 лет рекомендуют фторхинолоны и тетрациклины. Если артрит вызван кишечной флорой, препаратом выбора являются аминогликозидные антибиотики, при неэффективности которых схему дополняют фторхинолонами.
- Патогенетическое лечение. При хроническом хламидийном артрите высокую эффективность показывает иммунотерапия. В педиатрической практике применяют ликопид в таблетированной форме, который принимают не менее 24 дней, до и после курса антибактериальных препаратов.
- Симптоматическое лечение. Для устранения болей при суставном синдроме назначаются нестероидные противовоспалительные средства в возрастных дозировках. При обострениях, интенсивных воспалительных проявлениях показаны кортикостероиды для внутрисуставного введения в течение 3-5 суток. При тяжелых формах артрита применяется иммуносупрессивное лечение.
Прогноз и профилактика
У большинства детей встречается единичный эпизод реактивного артрита, который после комплексной терапии исчезает без негативных последствий. Часть HLA-B27-позитивных пациентов сталкиваются с рецидивирующими формами реактивного воспаления в суставах или его трансформацией в спондилоатрит. Профилактика патологии включает предупреждение заражения хламидиями контактно-бытовым путем от взрослых членов семьи, своевременное выявление и лечение кишечных инфекций у ребенка.
1381 просмотр
23 января 2019
Добрый день. Моей дочери 4 года. 23.12.18 ребенок поскользнулся и упал, ушиба не было, она как бы «села на шпагат» Ночью спала беспокойно жаловалась на коленочку. С утра не вставала на ножки. Дали нурофен, записались на след день к травматологу. Вечером ребенок стал активным. И мы про ножку забыли. 01.01.2019 — стала хромать. До этого ребенок хромать. Т.е. 10 дней была нагрузка на эту ножку, без лечения (она бегала, танцевала на утренике и т.д. ). 01.01.19 сделали ренген в 4 проекциях — все чисто. 04.01.19- узи всех суставов — жидкость в левом т/б суставе 9.0 мм. Начали лечение нурофен и суммамед. 10.01 — после праздников оформились в стационар. ОАК: ном, гемоглабин немного понижен 110, СОЭ 4. ОАМ: лейкоциты 10-12. Пересдали через 2 дня, лекоциты 2-3, но зато белое 0,033. Биохимия норм, РФ отриц. Хламидии таксоплазм — ориц, токсорам — в работе. УЗИ ЖКТ — без паталогий, но метеоризм. УЗИ МВС — без потологий, Ренген гр. клетки — без патологий. Узи сердца — норм. Манту пап 13 мм (большая такая первый раз), но ДСТ — отриц. Узи контроль суставов, по сост на 21.01 — все суставы норм, в левом т/б — жидкость не определяется!!!! НО ШКП СПРАВА 4,5 СЛЕВА 6,0, синов оболочки слева утолщен 2,3 мм. Заключение воспалительные изменения левого т/б сустава. Я не могу понять наша жидкость ушла или нет? Есть ли динамика? Почему после месяца лечения воспаление осталось? Говорит ли это о переходе в хроническую стадию? Сейчас нас выписали — продолжаем лечение вольтареном и супраксом . Вопрос один у меня. Из нашей клиники Есть ли риск перехода реактивного артрита в ревматоидный? И что значит белок и лейкоциты в моче. Может быть наша причина — это инфекция МВС (эффективны ли в таком случае супракс и суммамед)?
Хронические болезни: нет
На сервисе СпросиВрача доступна консультация ревматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Ревматолог
Я в описанном вообще никакого артрита не вижу . Скорее всего это микротравма и скорее всего была проблема в свои боли в сухожилиях. Я думаю что через некоторое время вы забудете про это диагноз и связанные с ним переживания.
Елена, 23 января 2019
Клиент
Спасибо за ответ, а как же утолщение синов оболочки левого т,б сустава на 2,3 мм? Это последнее УЗИ от 21.01.13. Это могут быть последствия только лишь травмы?
ЛОР, Детский ЛОР
Здравствуйте.Был синовит ТБС.по узи есть положительная динамика,жидкость ушла.Белок в моче может определяться при воспалительном процессе в организме.Чтобы исключить инфекции МВС сдайте посев мочи на флору,мочу по Нечипоренко.
Педиатр, Терапевт, Массажист
Я здесь артрита тоже не вижу. Такие цифры белка в моче не означают ничего. Была травма сустава, сейчас положительная динамика. Если нет клиники- не делать ничего. Сустав не перегружать. И все пройдёт
Елена, 23 января 2019
Клиент
Наталья, спасибо. Ревматология у нас в городе только в одной клинике в городе. Больше детский ревматологов не. Сомневаюсь конечно по в поводу продолжения вольтарена и антибиотиков. И отказаться от лечения не могу — страшно, понасмотрелась и наслушалась за это время про ЮРА. Через неделю еще Узи повторим ,2 недели (как рекомендовано в выписке) ждать не буду. Спасибо всем большое за ответы!
Ревматолог
Да, я считаю, что все укладывается в незначительную травму.
Педиатр
Здравствуйте ревматизма нет
Возможно разрыв связок или повреждения
МРТ видит связки или сухожилия
Рентген нет
Ревматолог, Терапевт
Здравствуйте!Я не вижу у Вашего ребенка реактивного артрита, постравматические моменты — это да, тем более наблюдается положительная динамика. Супракс сколько времени принимаете?
Елена, 24 января 2019
Клиент
Виктория, Здравствуйте. Супракс принимаем 6 дней. Ревматолог сказала до 10 дней
Гематолог, Терапевт
Здравствуйте , максимум последствия ушиба. Динамика положительная. О ревматоидном артрите речи нет
Врач УЗД, Терапевт
Вы травмировали сустав отсюда такие изменения. Да данный момент у вас динамика благоприятная
Педиатр, Терапевт, Массажист
Супракс 10 дней. Вы хотя- бы кровь прикрепить.
Елена, 24 января 2019
Клиент
Наталья, добрый день прикрепляю лист выписки с ОАК ОАМ и Биохимией. Остальное загрузить сейчас не получилось, но как я уже писала выше анализ на таксоплазм и хламидииу на отриц.токсорам в работе. Интересуется расшифровка в биохимии : «РФ отриц» это говорит об отсутствии Ревматизма. Прочитала что это устаревший показатель и он может быть ложноотрицательный
Педиатр, Терапевт, Массажист
У Вас и РФ и СРБ и АСЛО отрицательные. Нет там артрита. При артритах они зашкаливают.
Елена, 24 января 2019
Клиент
Наталья, скажите а наличие в моче лейкоцитов и немногобелка может говорить об инфекции МВС как причине воспаления сустава у нас. Насколько я поняла наш ревматолог не видит причиной только лишь в нашем падении, иначе не назначила бы 2 курса антибиотика (суммамед супракс). Дело в том что сейчас поднимаю в памяти чем мы болели до этого. Ларинготоахеит поторый прошёл быстро хрипов не было, атакже месяца за полторадоэтого я пару тройку раз замечала у неё на трусиках выделения бело жёлтого цвета. Сдали мочу-норма. И был конъюнктивит. Офтальиолог выписала капли. Через 2 дня все прошло
Педиатр, Терапевт, Массажист
Ревматолог, Терапевт
Обязательно потом пропейте пробиотики.
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Лабораторное обследование при болях в суставах
· Клинический анализ крови (c лейкоцитарной формулой);
· Скорость оседания эритроцитов (СОЭ);
· Фибриноген;
· Антистрептолизин О;
· Мочевая кислота в сыворотке;
· С-реактивный белок, количественно (метод с нормальной чувствительностью);
· Ревматоидный фактор (РФ);
· Антинуклеарный фактор на HEp-2-клетках;
· Антитела к экстрагируемому ядерному антигену (ENA-скрин).
Какой биоматериал можно использовать для исследования?
Венозная кровь.
Метод исследования
· Проточная цитофлуориметрия: Клинический анализ крови (c лейкоцитарной формулой);
· Метод капиллярной фотометрии: СОЭ;
· Клоттинговый метод (детекция бокового светорассеяния, определение процента по конечной точке): Фибриноген;
· Иммунотурбидиметрия: Антистрептолизин О, С-реактивный белок, Ревматоидный фактор;
· Ферментативный колориметрический метод: Мочевая кислота;
· Непрямая реакция иммунофлюоресценции: Антинуклеарный фактор на HEp-2-клетках;
· Иммуноферментный анализ: Антитела к экстрагируемому ядерному антигену (ENA-скрин).
- В течение суток до исследования не употреблять алкоголь, а также лекарственные препараты (по согласованию с врачом);
- Не принимать пищу в течение 12 часов перед анализом;
- Исключить физическое и эмоциональное перенапряжение в течение 24 часов до исследования;
- Не курить 3 часа до исследования
Общая информация об исследовании
Боли в суставах могут быть признаком артрита, в том числе ревматоидного, артроза, остеоартроза, подагры, хондрокальциноза, болезни Бехтерева и других заболеваний.
Воспаление суставов также может быть вызвано инфекционными или системными заболеваниями: грипп, скарлатина, туберкулез, гонорея, хламидиоз, а также хроническим очагом инфекции, вызванной стафилококками или стрептококками. В основе многих заболеваний суставов лежит воспалительный процесс, который становится причиной нарушений подвижности со стороны опорно-двигательной системы.
Воспаление является биохимической защитной реакцией организма в ответ на повреждение тканей, может носить как острый, так и хронический характер. Так, например, при ревматоидном артрите процесс системного хронического воспаления сопровождается повышением скорости оседания эритроцитов (СОЭ) и концентрации таких острофазных белков, как фибриноген и С-реактивный белок. Фибриноген является одним из факторов, известных под названием «ревматические пробы». Уровень фибриногена резко возрастает в крови при воспалении или повреждении ткани.
Антистрептолизин-О является одним из лабораторных маркеров ревматизма, применяется для дифференциальной диагностики ревматизма и ревматоидного артрита (в случае РА уровень антистрептолизина-О значительно меньше).Повышение данного показателя свидетельствует о сенсибилизации организма к стрептококковым антигенам.
Повышенное содержание мочевой кислоты является одним из признаков подагры, ревматизма, артрита и других нарушений. Если скорость синтезирования мочевой кислоты превышает скорость ее выведения из организма, нарушается процесс пуринового обмена. Задержка этого вещества в организме влияет на деятельность почек, развивается почечная недостаточность, влекущая за собой воспаления суставов, при котором кристаллы мочевой кислоты откладываются в суставной (синовиальной) жидкости.
Ревматоидный фактор (РФ) входит в список стандартных критериев ревматоидного артрита, установленных Американской ассоциацией ревматологов (AAR). Определяется у 75-80 % больных ревматоидным артритом, однако не является специфичным для ревматоидного артирита, а указывает на наличие подозрительной аутоиммунной активности. Его также обнаруживают при синдроме Шегрена, склеродермии, дерматомиозитах, гиперглобулинемиях, В-клеточных лимфопролиферативных заболеваниях. Около 30 % пациентов с системной красной волчанкой (СКВ), не имеющих признаков ревматоидного артрита, РФ-позитивны. Чувствительность РФ к ревматоидному артриту составляет всего 60-70 %, а специфичность 78 %.
Ревматоидный фактор — это антитела против фрагментов иммуноглобулина класса G (IgG). Чаще (до 90 % случаев) эти антитела относятся к иммуноглобулинам класса М (IgM), редко встречаются IgG, IgA, IgE. Несмотря на низкую специфичность, наличие РФ считается важным прогностическим признаком для исхода ревматоидного артрита.
Антинуклеарные антитела (другое название — антинуклеарный фактор) — гетерогенная группа антител, реагирующих с различными компонентами клеточного ядра. У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения. Утрата ряда легкорастворимых компонентов из ядра клеток НЕр-2 (стандартизованные клетки, которые используют при проведении анализа) или их перераспределение в цитоплазму может явиться причиной выявления низких титров антинуклеарного фактора на клеточной линии НЕр-2.
Целесообразно совместно с определением антинуклеарного фактора использовать определение специфичности антинуклеарных антител, что позволяет избежать ложноотрицательных результатов при системных ревматических заболеваниях. Под определением «специфичность антинуклеарных антител» понимают определение аутоантител к конкретным антигенам, для чего используют определение экстрагируемого ядерного антигена (ENA-скрин). ЕNА представляет собой легко растворимые компоненты ядра клетки. В данный тест входят антигены RNP-70, RNP/Sm, SS-A, SS-B, Scl-70, центромерный белок В и Jo-1, причем ряд из них получают рекомбинантным методом.
Благодаря высокой чувствительности, составляющей 95-98 %, комбинированное применение двух тестов позволяет проводить как раннюю диагностику системных заболеваний, так и уточнение диагноза системного заболевания при неясной клинической картине.
Специфичность ENA-скрининга несколько уступает специфичности исследования на антитела группы ENA посредством метода иммуноблота. Этот факт имеет особое значение в случае обследования лиц с подозрением на наличие системной красной волчанки, а также смешанного заболевания соединительной ткани. С учетом этого при положительном результате ENA-скрининга выполняется дополнительное подтверждающее исследование — иммуноблот.
Обнаружение антител указывает на наличие аутоиммунного нарушения, однако не указывает конкретное заболевание, поскольку тест является скрининговым исследованием. Цель любого скрининга — выявить людей с повышенным риском того или иного заболевания.
Для чего используется исследование?
- Дифференциальная диагностика артритов;
- Диагностика системных аутоиммунных заболеваний;
- Для диагностики ревматоидного артрита и синдрома Шегрена, а также для отличия их от других форм артрита и заболеваний со сходными симптомами.
Когда назначается исследование?
- При симптомах аутоиммунного заболевания (длительное повышение температуры, боли в суставах, усталость, потеря массы тела, изменение кожных покровов);
- При выявлении изменений, характерных для системных заболеваний соединительной ткани (повышение СОЭ, уровня С-реактивного белка, циркулирующих иммунных комплексов);
- При ревматоидном артрите (определение активности процесса, прогноз и контроль лечения заболевания);
- При подозрении на подагру (главный симптом — боли в суставах, чаще всего в большом пальце стопы);
- При нaличии утpeннeй cкoвaннocти или тугoпoдвижнocти cуcтaвoв.
Что означают результаты исследования?
Для постановки диагноза важно использовать комплексное обследование, которое включает в себя лабораторную диагностику, клинические данные и современные методы инструментального обследования суставов: КТ, МРТ, УЗИ.
Клинический анализ крови (c лейкоцитарной формулой)
Референсные значения: расшифровка общего анализа крови (см. подробное описание)
Лейкоцитарная формула обычно интерпретируется в зависимости от общего количества лейкоцитов. Если оно отклоняется от нормы, то ориентирование на процентное соотношение клеток в лейкоцитарной формуле может приводить к ошибочным заключениям. В этих ситуациях оценка производится на основании абсолютного количества каждого вида клеток (в литре — 1012/л — или микролитре — 109/л).
Подробнее о результатах: https://www.helix.ru/kb/item/02-005#subj12
Скорость оседания эритроцитов (СОЭ)
Референсные значения:
Пол | Возраст | Референсные значения |
Мужской | До 15 лет | 2 — 20 мм/ч |
От 15 до 50 лет | 2 — 15 мм/ч | |
Старше 50 лет | 2 — 20 мм/ч | |
Женский | До 50 лет | 2 — 20 мм/ч |
Старше 50 лет | 2 — 30 мм/ч |
При артрите четко выражена воспалительная картина крови с резким повышением СОЭ до 40-80 мм.
Подробнее о результатах: https://www.helix.ru/kb/item/02-007#subj12
Фибриноген
Референсные значения: 1,8 — 3,5 г/л
Подробнее о результатах: https://www.helix.ru/kb/item/03-011#subj12
Антистрептолизин О
Референсные значения:
Возраст | Референсные значения |
До 14 лет | 0 — 150 МЕ/мл |
Старше 14 лет | 0 — 200 МЕ/мл |
Подробнее о результатах: https://www.helix.ru/kb/item/06-007#subj12
Мочевая кислота в сыворотке
Референсные значения:
Пол | Референсные значения |
Мужской | 202,3 — 416,5 мкмоль/л |
Женский | 142,8 — 339,2 мкмоль/л |
Подробнее о результатах: https://www.helix.ru/kb/item/06-033#subj12
С-реактивный белок, количественно (метод с нормальной чувствительностью)
Референсные значения: 0 — 5 мг/л
Подробнее о результатах: https://www.helix.ru/kb/item/06-182#subj12
СРБ больше 10 мг/л свидетельствует об остром воспалении, хроническом заболевании, травме и т. д. При вирусных инфекциях, метастазах, вялотекущих хронических и некоторых системных ревматических заболеваниях концентрация СРБ составляет 10-30 мг/л; при бактериальных инфекциях, обострении некоторых хронических воспалительных заболеваний (например, ревматоидного артрита) и повреждении тканей (хирургическая операция, острый инфаркт миокарда) — 40-100 мг/л (иногда 200 мг/л), при тяжелых генерализованных инфекциях, ожогах и сепсисе — до 300 мг/л и более.
Ревматоидный фактор
Референсные значения:
Подробнее о результатах: https://www.helix.ru/kb/item/13-020#subj12
Антинуклеарный фактор на HEp-2-клетках
Референсные значения:титр антител, не превышающий значение 1:160 считается отрицательным
Положительный результат: титр антител 1:320 и более
- Отрицательный результат у пациента с признаками аутоиммунного процесса не исключает наличия аутоиммунного заболевания;
- ANA выявляются у 3-5 % здоровых людей (10-37 % в возрасте старше 65 лет);
- При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Подробнее о результатах: https://www.helix.ru/kb/item/13-045#subj12
Антитела к экстрагируемому ядерному антигену (ENA-скрин)
Референсные значения: отрицательно
При назначении иммуносупрессивной терапии результат анализа может быть отрицательным.
Подробнее о результатах: https://www.helix.ru/kb/item/13-046#subj12
Что может влиять на результат?
- Уремия может приводить к ложноотрицательному результату ANA-анализа;
- Многие лекарственные препараты ассоциированы с развитием лекарственной волчанки и появлением ANA в крови;
- Некоторые препараты понижают уровень фибриногена: стероидные анаболические средства, фенобарбитал, стрептокиназа, урокиназа, а также вальпроевая кислота;
- Ложноотрицательные результаты при анализе антистрептолизина О могут наблюдаться при нефротическом синдроме, а также лечении кортикостероидами и некоторыми антибиотиками; к завышенным показателям приводят гиперхолестеринемия и заболевания печени;
- Стресс, сильная физическая нагрузка, рацион, богатый пуринами, анаболические стероиды, никотиновая кислота, эпинефрин, тиазидные диуретики, бета-адреноблокаторы, фуросемид и некоторые другие лекарственные вещества могут приводит к ложнозавышенным результатам уровня мочевой кислоты;
- Частота ложнопозитивных результатов теста на ревматоидный фактор повышается с возрастом пациента.
Кто назначает исследование?
Ревматолог, иммунолог, ортопед, невропатолог, терапевт.
[13-007] Антитела к двухцепочечной ДНК (анти-dsDNA), IgG
[13-014] Антитела к циклическому цитруллинсодержащему пептиду, IgG
[13-026] Антитела к цитруллинированному виментину (анти-MCV)
[13-063] Антинуклеарные антитела, IgG (анти-Sm, RNP/Sm, SS-A, SS-B, Scl-70, PM-Scl, PCNA, dsDNA, CENT-B, Jo-1, к гистонам, к нуклеосомам, Ribo P, AMA-M2), иммуноблот
[20-024] Циркулирующие иммунные комплексы (ЦИК)
Литература:
1. Насонов Е.Л., Александрова Е.Н. Современные стандарты лабораторной диагностики ревматических заболеваний. Клинические рекомендации / БХМ, М. — 2006.
2. Ревматология: Национальное руководство / под ред. Е.Л. Насонова, В.А. Насоноовой. — М.: ГЭОТАР-Медиа, 2008. — 720 с.
3. Клиническая ревматология (руководство для практических врачей) / под ред. члена-корресподента РАМН профессора В.И. Мазурова. — СПб.: ООО «Издательство Фолиант», 2001. — 416 с.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение I // Российский биотерапевтический журнал. 2015. № 2. С. 71-77.
- Frédault, «Histoire de la médecine» (П., 1970).
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение I // Российский биотерапевтический журнал. 2015. № 2. С. 71-77.
- https://www.KrasotaiMedicina.ru/diseases/children/reactive-arthritis.
- https://sprosivracha.com/questions/109047-reaktivnyy-artrit-u-rebenka.
- https://helix.ru/kb/item/40-497.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- Pund A. U., Shandge R. S., Pote A. K. Current approaches on gastroretentive drug delivery systems. Journal of Drug Delivery and Therapeutics. 2020; 10(1): 139–146. DOI: 10.22270/jddt.v10i1.3803.
- Sprengel, «Pragmatische Geschichte der Heilkunde».